|
|
Órgão Oficial de Divulgação Científica da
|
ISSN: 1679-1796
|
Nova Proposta de Tratamento Cirúrgico da Obesidade: Gastrectomia Vertical e Bypass Intestinal Parcial. Resultados Preliminares
A New Proposal for Surgical Treatment of Obesity: Sleeve Gastrectomy and Partial Intestinal Bypass. Preliminary Results
Silvio Luis da Silveira Lemos, Thiago Alonso Domingos, Joaquim Miguel Vinha, Aguinaldo Pereira de Nadai, Clébio Pereira Vasconcellos, Carolina Bezerra Ferragut
Faculdade de Medicina da Universidade para o Desenvolvimento do Estado e Região do Pantanal (UNIDERP)
Serviço de Cirurgia Geral da Santa Casa de Campo Grande (MS)
OBJETIVO: Apresentar os resultados preliminares de uma nova proposta de tratamento cirúrgico da obesidade,
cuja finalidade é causar melhor controle neuro-endócrino da fome e saciedade, evitando áreas cegas no aparelho
digestivo e pouco prejuízo na fisiologia digestiva. PACIENTES E
MÉTODOS: Foi estudada a evolução dos pacientes que concordaram com
o protocolo desta pesquisa, operados entre maio/2004 e janeiro/2005, com acompanhamento mínimo de seis meses. Esta
nova proposta de tratamento da obesidade inclui uma gastrectomia vertical e uma enteroanastomose látero-lateral entre o jejuno a 100
cm distal ao ligamento de Treitz, e o íleo, 100 cm proximal à valva ileocecal. RESULTADOS: Foram operados 36 pacientes (10 homens e
26 mulheres) com idade variando de 22 a 65 anos. A média do IMC no pré-operatório era de 44,79
kg/m2 (35,56 a 62,64) e após seis
meses foi de 32,86 kg/m2 (24,53 a 45,8), resultando em uma média de perda de excesso de peso de 63,71%. Não houve casos de vômito
ou diarréia persistente, síndrome de dumping, fístula digestiva ou óbito. Os pacientes diabéticos insulino-dependentes
apresentaram melhora significativa da doença. Anemia ocorreu em duas mulheres com distúrbio menstrual. Quatro pacientes evoluíram
com hipoalbuminemia leve, sendo corrigida com suplemento protéico oral. CONCLUSÃO: Durante o período estudado, esta
proposta mostrou-se eficaz na redução do excesso de peso e controle do diabetes, com baixo índice de complicações e nenhum óbito.
Palavras-chave: OBESIDADE MÓRBIDA, GASTROPLASTIA, GASTRECTOMIA, CIRURGIA BARIÁTRICA, ENTEROANASTOMOSE, BYPASS JEJUNO-ILEAL, GLP-1, PYY, GRELINA.
OBJECTIVE: To present the preliminary results of a new surgical proposal in the treatment of obesity aiming
to improve neuroendocrine control of hunger and satiety, avoiding blind areas in the digestive system and with
little damage in the digestive physiology. PATIENTS AND METHODS: The evolution of those patients who agreed with the
research protocol, operated from May/2004 to January/2005, was studied, with follow-up of at least six months. This new obesity
treatment proposal includes sleeve gastrectomy and side-to-side enteroanastomosis between the jejunum at 100 cm distal to the ligament
of Treitz and the ileum, 100 cm proximal to the ileocecal valve. RESULTS: Thirty-six patients were operated (10 men and 26
women) ranging from 22 to 65 years old. The average BMI at pre-operatory was 44.79
kg/m2 (35.56 to 62.64) and six months later it was
32.86 kg/m2 (24.53 to 45.8), resulting on 63.71% average excess weight loss. There were no vomiting or persistent diarrhea cases,
dumping syndrome, digestive fistula or death. Diabetic insulin dependent patients presented significant improvement in the disease.
Anemia occurred in two women with irregular menstruation. Four patients developed light hypoalbuminemia which was corrected with
oral protein supplement. CONCLUSION: During the period of studies, this proposal proved efficient in reducing excess weight
and controlling the diabetes with low number of complications and no death.
Key words: MORBID OBESITY, GASTROPLASTY, GASTRECTOMY, BARIATRIC SURGERY, ENTEROANASTOMOSIS, JEJUNO-ILEAL BYPASS, GLP-1, PYY, GHRELIN.
|
Lemos SLS, Thiago Domingos A, Vinha JM, Nadai AP, Vasconcellos CP, Ferragut CB. Nova Proposta de Tratamento Cirúrgico da Obesidade: Gastrectomia Vertical e Bypass Intestinal Parcial. Resultados Preliminares. Rev bras videocir 2005;3(3): 131-142. |
||
|
Recebido em 13/08/2005 |
|
Aceito em 24/09/2005 |
|
|
tualmente a obesidade de grandes proporções é reconhecida como
um problema de saúde pública, já que
está associada com o aumento da incidência de
uma variedade de afecções e uma menor expectativa
de vida1,2.
Os tratamentos clínicos atuais da
obesidade mórbida não têm mostrado resultados efetivos
a longo prazo e a cirurgia bariátrica é
reconhecida como a melhor opção de
tratamento3, já que é
mais eficaz tanto na redução como na manutenção
da perda de peso.
Hoje, dentre as diversas formas descritas para tratamento cirúrgico da obesidade, que
atuam por meio da restrição alimentar e ou
disabsorção intestinal, em graus variados, nenhuma é isenta
da possibilidade de complicações ou efeitos
adversos4,5.
A restrição é criada reduzindo-se
o reservatório gástrico e ou dificultando-se a
ingestão de alimentos por meio de próteses ou
anastomoses estreitas, podendo resultar em vômitos,
esofagite, dilatação esofágica, modificação importante
do hábito alimentar com diminuição da qualidade
de vida, etc.
A má-absorção intestinal geralmente
é criada pela exclusão de segmentos intestinais
do trânsito alimentar, como o duodeno e
jejuno proximal. Normalmente resultam em prejuízo
na absorção não só de nutrientes calóricos,
como também de nutrientes não calóricos como
ferro, cálcio, vitaminas, proteínas e outros minerais,
com potencial para gerar anemia, hipovitaminoses, osteoporose, hipoproteinemia,
etc6.
Atualmente a gastroplastia com
derivação gastrojejunal em Y-de-Roux, é reconhecida como
a melhor opção cirúrgica pela maioria dos
autores. Entretanto, não há consenso se esta é a melhor
opção de tratamento para obesos com índice de
massa corporal (IMC) muito elevado, alto risco
cirúrgico ou hábito alimentar compulsivo. E mesmo sendo
uma das opções cirúrgicas mais realizadas, existem
várias complicações relatadas ao
método7,8 tais como: fístulas, hemorragias, anemia,
carências nutricionais9, estenose da
gastroenteroanastomose10, úlcera, obstrução
intestinal11,12, dumping e recentemente foi descrito distúrbio
neurológico13. Vale ressaltar também que não seria uma
opção recomendável para pacientes com história
familiar de neoplasia gástrica ou portadores de
metaplasia gástrica, já que o estômago remanescente
desviado fica inacessível ao exame endoscópico de
forma habitual.
A banda gástrica ajustável,
procedimento puramente restritivo, respeita mais a
fisiologia digestiva não deixando segmentos desviados,
é menos agressivo e não envolve ressecções
ou anastomoses, porém tem menor eficácia que
as técnicas mistas14,15,16, requer uma
mudança importante no hábito alimentar, envolve a
colocação de prótese e existem várias
complicações relacionadas ao
método15,16,17,18.
Com maior efeito disabsortivo, as
derivações biliopancreáticas, tipo
Scopinaro19 e Duodenal
Switch20, têm melhores resultado a longo prazo
na manutenção da perda de peso e não implica
em grandes mudanças no hábito alimentar, porém
têm uma tendência maior a desenvolver
desnutrição, diarréia, além de gases e fezes com odor fétido.
Para diminuição do índice
de morbimortalidade em pacientes de alto risco ou super obesos, existem propostas de
tratamento cirúrgico em dois tempos. Alguns autores
propõem um tempo inicial de gastrectomia vertical e
no segundo tempo realizam derivação gástrica em Y
de Roux ou Duodenal Switch21,22,23. A maioria
dos pacientes submetidos ao procedimento inicial
tem boa perda de peso, com redução das
comorbidades e risco cirúrgico, favorecendo um segundo
tempo com menor incidência de complicações
e mortalidade, havendo inclusive alguns que apresentam perda de peso satisfatória, não
havendo a necessidade de realização do segundo tempo.
Por outro lado, existem pacientes que têm pouca
perda de peso somente com a gastrectomia vertical,
com pouca ou nenhuma diminuição do risco cirúrgico
e das comorbidades.
ARTEAGA e cols.24, para pacientes de
alto risco, propõe o antigo bypass jejuno-ileal
(JIB) descrito por PAYNE e DEWIND25 como
primeira etapa de uma cirurgia programada em dois
tempos, aproveitando-se do fato de ser uma cirurgia
rápida com baixo índice de complicações imediatas,
mesmo reconhecendo que é uma opção atualmente
não recomendada como tratamento definitivo
da obesidade, já que apresenta índice de
complicação a longo prazo não aceitável, devido a
uma disabsorção acentuada e a criação de um
segmento intestinal excluso muito longo, com fundo cego,
que favorece a proliferação e translocação bacteriana
e conseqüente doença hepática. Assim, após
certo período de perda de peso e redução
das comorbidades, é realizada a conversão para
a derivação gástrica em Y de Roux.
Existem diversos estudos enfatizando a importância da grelina e hormônios intestinais
no controle neuro-endócrino da obesidade
26,27,28,29,30,31,32,33, como o glucagon-like peptide-1
(GLP-1), peptídeo YY e oxintomodulina. Estes
hormônios intestinais anorexígenos são secretados de forma
mais efetiva quando nutrientes atingem a porção
distal do delgado28,34,35.
Desta forma, é inegável que há
necessidade de estudos buscando novas opções cirúrgicas ou
de aprimoramento das técnicas atualmente
existentes, com o objetivo de reduzir a possibilidade
de complicações, favorecer um melhor controle
neuro-endócrino e propiciar uma melhor qualidade de vida.
O objetivo é apresentar uma nova
proposta de tratamento cirúrgico da obesidade e os
seus resultados preliminares. Esta opção inclui
dois procedimentos: um disabsortivo, que facilita
a chegada de nutrientes no íleo distal, sem criar
alça em fundo cego e com pouco prejuízo na absorção
de nutrientes não calóricos; e outro restritivo,
sem emprego de prótese, sem realização de
uma gastroenteroanastomose e sem deixar área
inacessível ao exame endoscópico, ambos realizados de
uma forma simples, com intuito de proporcionar
melhor controle neuro-endócrino da fome e saciedade
e baixa morbimortalidade.
PACIENTES E MÉTODOS
Foram selecionados pacientes com
indicação de tratamento cirúrgico da obesidade,
que procuraram nosso serviço e concordaram com
o protocolo da pesquisa.
Este protocolo foi aprovado pelo Comitê
de Ética em Pesquisa da UNIDERP (Universidade
para o Desenvolvimento do Estado e da Região
do Pantanal). Os pacientes que concordaram,
assinaram um termo de consentimento livre e
esclarecido, informando que os resultados da perda de peso
eram desconhecidos e enfatizando a necessidade de acompanhamento médico devido a possibilidade
de um segundo tempo cirúrgico para
modificação parcial ou mesmo conversão da técnica, em caso
de complicação, efeito adverso ou insucesso.
Neste protocolo foram excluídos pacientes com
idade abaixo de 18 anos e acima de 70 anos.
Foi realizado estudo dos pacientes operados de maio/2004 a Janeiro/2005 com
acompanhamento mínimo de seis meses após a intervenção cirúrgica.
Os pacientes foram avaliados mensalmente quanto à perda de peso e redução das
comorbidades. Exames laboratoriais foram realizados pelo
menos no 2º, 4º e 6º mês de
pós-operatório. Ultrassonografia de abdome superior foi
programada entre o 5º e 6º mês.
A proposta consiste na associação de
uma gastrectomia vertical, procedimento restritivo
que tem se mostrado seguro, mesmo em super
obesos21,22,23, a uma enteroanastomose de fácil execução.
Esta anastomose jejuno-ileal látero-lateral,
aqui denominada de bypass intestinal parcial, é similar
a uma enteroanastomose de Braun e tem o objetivo de facilitar a chegada mais rápida de nutrientes
ao íleo terminal e, conseqüentemente, favorecer
a liberação mais efetiva de hormônios intestinais
que interferem no mecanismo da fome e saciedade. Desvia-se assim, supostamente, parcialmente
o trânsito alimentar do intestino delgado
intermediário, sem deixá-lo totalmente
desfuncionalizado e, portanto, sem criar segmento intestinal em
fundo cego (Figuras-1 e 2).
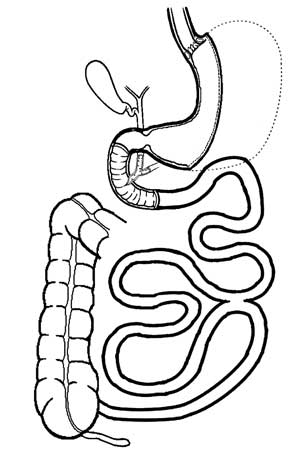 |
| Figura 1 - Aspecto final da Gastrectomia Vertical e Bypass Intestinal Parcial. O alimento obrigatoriamente percorre o duodeno, um metro de jejuno proximal e íleo distal. O intestino delgado intermediário, parcialmente desviado, nesta figura está posicionado à direita da enteroanastomose. |
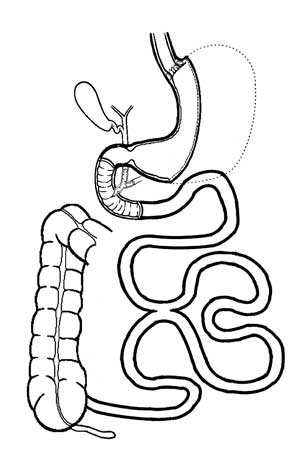 |
| Figura 2 - Aspecto final da Gastrectomia Vertical e Bypass Intestinal Parcial posicionando-se o intestino delgado intermediário, parcialmente desviado, à esquerda da enteroanastomose. |
Técnica
A técnica pode ser realizada por
laparotomia ou videolaparoscopia. Quando por
laparotomia, emprega-se uma incisão mediana supra-umbilical
e quando por laparoscopia emprega-se cinco punções.
A gastrectomia vertical, componente restritivo da técnica, é similar a usada no
Duodenal Switch20, com formação de um tubo gástrico
na pequena curvatura. Inicialmente procedemos a liberação parcial da grande curvatura do
grande omento, preservando-se a região do antro. A
secção gástrica, com grampeadores lineares, inicia-se
na grande curvatura a aproximadamente 6 cm do
piloro em direção ao ângulo de Hiss com uma sonda
de Fouchet posicionada na pequena curvatura. O
tubo gástrico formado na pequena curvatura deve
deixar uma folga em torno da sonda de Fouchet, já
que realizamos reforço da linha de grampeamento
com sutura seromuscular invaginante contínua com
fio monofilamentar inabsorvível, objetivando
minimizar a incidência de fístulas. Esta sutura
invaginante reduz o diâmetro, porém não deve deixar a
sonda de Fouchet totalmente ajustada, permanecendo ainda certa folga.
A enteroanastomose latero-lateral do bypass intestinal parcial é realizada entre o jejuno,
distante 100 cm do ligamento de Treitz, e o íleo, 100
cm proximal a valva íleo-cecal, na proximidade da
borda antimesentérica. A anastomose tem em média 4
cm de extensão, podendo ser realizada de forma
manual em plano único com sutura contínua de
fio monofilamentar inabsorvível ou através de
sutura mecânica e posterior fechamento manual do
orifício de entrada do grampeador. Antes de realizar
a anastomose escolhe-se uma posição mais
fisiológica do intestino delgado intermediário, podendo
ficar todo ele à direita ou à esquerda da
anastomose (Figuras 1 e 2). Independentemente
deste posicionamento, a anastomose deve ficar obrigatoriamente anisoperistáltica.
Aproxima-se o mesentério abaixo da anastomose com intuito de evitar brechas e
possível hérnia interna. Este fechamento pode ser
realizado antes ou depois da enteroanastomose.
RESULTADOS
Foi analisada a evolução de 36
pacientes operados no período de Maio/2004 a Jan/2005,
sendo que 10 eram homens e 26 mulheres, com idade variando de 22 a 65 anos.
A média do IMC na época da cirurgia
variou de 35,56 a 62,64 com média de 44,79
Kg/m2. Após seis meses variou de 24,53 a 45,8 com média de
32,86 Kg/m2 (Figura-3).
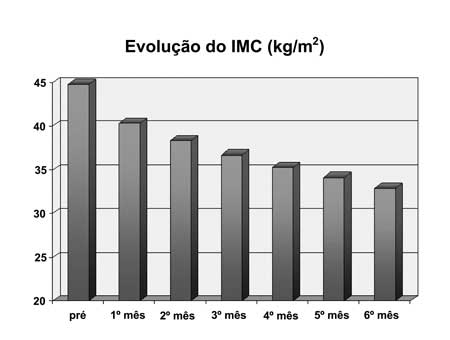 |
| Figura 3 -Gráfico da evolução mensal do IMC durante seis meses. |
O média do peso no pré-operatório foi
de 119,28 Kg (80 a 164,4). Após seis meses a média
foi de 88,14 Kg (55,2 a 120,2).
A média da perda do excesso de peso
após seis meses foi 63,71% (Figura-4).
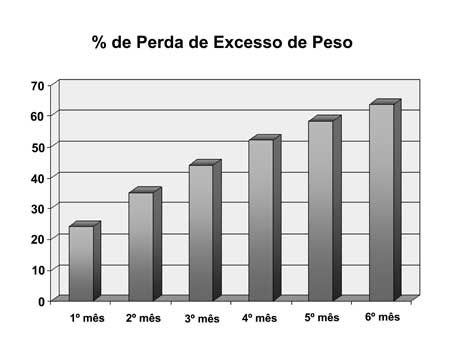 |
| Figura 4 - Gráfico da evolução da porcentagem de perda de excesso de peso em seis meses. |
A técnica foi realizada por laparotomia
em 30 pacientes e por videolaparoscopia em seis. A escolha da via de acesso dependeu da
disponibilidade de material.
O período de internação foi de três
ou quatro dias, havendo apenas uma paciente em que este atingiu cinco dias.
A maioria dos pacientes manteve o ritmo de evacuações anterior a cirurgia.
Alguns apresentaram diarréia, de forma não
persistente, mais comum nos meses iniciais.
A maioria dos pacientes não apresentou vômitos, havendo apenas episódios isolados
e nenhum caso com vômito persistente. Nenhum paciente apresentou síndrome de dumping.
Não ocorreu fístula digestiva. Não houve óbito.
O estudo radiológico do intestino
delgado realizado em onze pacientes revelou que o
trânsito do contraste se processa pelos dois trajetos
possíveis: o mais curto, pela enteroanastomose,
atingindo rapidamente o íleo terminal, e pelo trajeto
normal, percorrendo todo o intestino delgado. Isto
sugere que há fluxo de secreções digestivas e alimentos
pelo segmento intestinal intermediário.
As provas de função hepática
mantiveram-se inalteradas em todos pacientes, com exceção
de um que apresentava no pré-operatório diabetes
tipo II insulino-dependente, hipertensão
arterial, dislipidemia e esteatose não alcoólica moderada.
As enzimas hepáticas elevaram-se moderadamente
no período de rápida perda de peso, regredindo no
6º mês.
Os níveis de hematócrito e
hemoglobina mantiveram-se estáveis na maioria dos
pacientes. Ocorreu anemia apenas em duas mulheres
que desenvolveram distúrbio menstrual, sendo
necessário reposição endovenosa de ferro.
O nível de albumina sérica
manteve-se dentro da normalidade na grande maioria
dos pacientes. Quatro pacientes apresentaram hipoalbuminemia leve, sendo corrigida
com suplemento protéico por via oral.
Neste estudo havia três pacientes com diabetes tipo II, insulino-dependentes, e
todos tiveram uma melhora significativa da doença,
sendo que dois deles deixaram de usar insulina ou
outra medicação após três meses do
procedimento cirúrgico.
Em duas pacientes, em que o procedimento foi por laparotomia, tivemos quadro de
suboclusão intestinal após alguns meses da cirurgia,
que melhorava com tratamento clínico. Em ambas
foi encontrado no inventário da cavidade bridas
e aderências sendo possível o tratamento
videolaparoscópico. Em uma delas foi também
realizado colecistectomia devido à formação de cálculos.
No pré operatório havia cinco
pacientes previamente colecistectomizados. Assim, de
um total de 31 pacientes, três desenvolveram
colelitíase nos seis primeiros meses.
Foi realizado esplenectomia em um paciente devido a sangramento no trans-operatório.
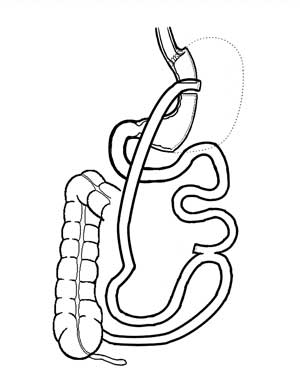 |
| Figura 5 - Esquema mostrando a etapa inicial da possível conversão da técnica em Derivação Gástrica em Y de Roux. Cria-se o pouch gástrico e secciona a alça jejunal após a enteroanastomose, para realizar a gastroenteroanastomose. |
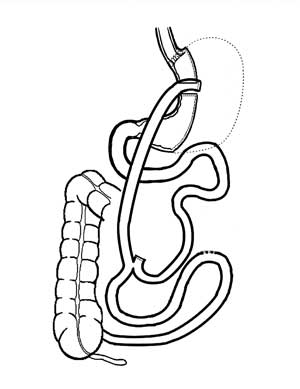 |
| Figura 6 - Aspecto final da conversão em Derivação Gástrica em Y-de-Roux, modificando-se a posição da enteroanastomose. |
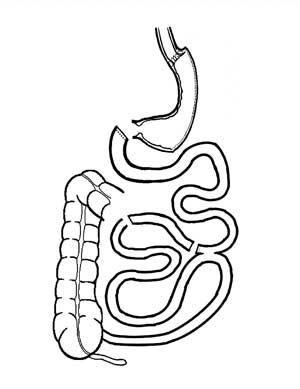 |
| Figura 7 - Esquema de etapa inicial da conversão em Duodenal Switch, preservando-se a enteroanastomose do bypass intestinal parcial, podendo-se ressecar segmento de jejuno. |
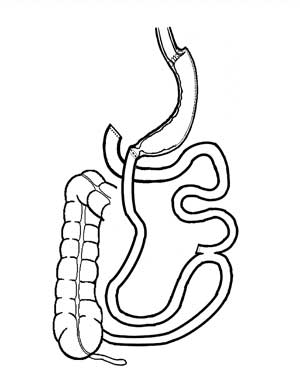 |
| Figura 8 - Aspecto final após conversão em Duodenal Switch. |
DISCUSSÃO
A idéia desta nova proposta para
tratamento da obesidade mórbida foi motivada pelos
estudos sobre os hormônios intestinais no controle
neuro-endócrino da fome e
saciedade26,27,28,29,30,31,32,33,34 e
pela observação da redução da morbimortalidade
em pacientes de alto risco, nas cirurgias
programadas em dois tempos, seja o procedimento inicial
a gastrectomia vertical21,22,23 ou o bypass
jejuno-ileal tipo Payne24. No entanto, nesta proposta
realiza-se um procedimento combinado no primeiro
tempo, associando a gastrectomia vertical, que causa
uma restrição moderada, ao bypass intestinal parcial,
que tem a finalidade principal de provocar uma
secreção mais efetiva de hormônios intestinais como
GLP-1, peptítdeo YY e oxintomodulina. O desvio
parcial do intestino intermediário poderia,
remotamente, favorecer má-absorção, porém se presente, esta
seria mais fisiológica e menos acentuada que
nas derivações biliopancreáticas e no bypass
jejuno-ileal, sendo, inclusive, tecnicamente de mais
fácil execução que este, já que não há secção
completa de alça intestinal, portanto não cria alça em
fundo cego e não tem objetivo de promover a
descontinuidade completa do trânsito alimentar
no intestino intermediário.
Neste período inicial não houve
evidência de doença hepática. Tal complicação, que não
é exclusiva do bypass jejuno-ileal, foi descrita
também nas derivações
biliopancreáticas36,37,38.
Provavelmente é resultado de uma associação de vários
fatores, como: proliferação bacteriana intestinal e
produção de toxinas, translocação, rápida perda de
peso, desnutrição protéica, acumulação de ácidos
graxos livres e presença de esteatose não alcoólica no
pré-operatório.
Nem todos os pacientes submetidos ao bypass jejuno-ileal tipo Payne no passado tiveram
complicações graves e muitos ainda permanecem
vivos39,40,41. NASLUND e
cols.42 em estudo de pacientes
após 20 anos de bypass jejuno-ileal, conclui que estes
têm níveis mais elevados de hormônios intestinais
e sugere que isso poderia ser a base para uma nova cirurgia intestinal endócrina ou mesmo
um tratamento hormonal da obesidade.
SANTORO e cols.43,44 acreditam que
os obesos têm um intestino longo demais para a
dieta que consomem, que é de mais fácil digestão e
mais pobre em fibras que a do homem primitivo.
Assim, com essa dieta moderna, indivíduos com
intestino longo, teriam uma menor secreção de
alguns hormônios intestinais que controlam a
obesidade, já que poucos nutrientes atingem a porção distal
do intestino. Então, o homem mais adaptado à
dieta moderna seria aquele com estômago de
menor capacidade e um intestino mais curto. Recentemente propôs três opções cirúrgicas
de tratamento de obesidade, sendo que em
duas43,44 incluem, além da gastrectomia vertical,
procedimentos intestinais. Em uma
destas43 realiza uma ressecção
do intestino delgado intermediário, preservando 150
cm proximais de jejuno e 150 cm distais de íleo,
com uma anastomose término-terminal
jejuno-ileal, totalizando um delgado de 300 cm, mais o
duodeno, que supostamente não é suficiente para causar
má-absorção, já que este é o comprimento
mínimo encontrado na população normal. Desta forma
estaria interferindo positivamente no controle
neuro-endócrino da fome e saciedade, pois além de
diminuir os níveis de grelina pela ressecção
gástrica, favoreceria uma secreção mais efetiva de
hormônios intestinais, como o GLP- 1.
Na proposta apresentada, sem
ressecção intestinal, também se promove a chegada mais
rápida de nutrientes no íleo terminal, pelo bypass
intestinal parcial, favorecendo a liberação dos
hormônios intestinais, com a vantagem da possibilidade
de reversão no futuro, se necessário.
O GLP-135,45, hormônio secretado
pelo intestino distal em resposta a ingestão de
nutrientes, causa retardo no esvaziamento gástrico,
saciedade central e estimula a secreção de
insulina46,47, podendo resultar na cura do diabetes tipo II, já
que tem sido demonstrado que os pacientes
portadores desta afecção, têm uma secreção atenuada
deste hormônio.
O peptídeo YY35,48,49,50 e a
oxintomodulina51 são também outros hormônios intestinais com
efeito anorexígeno, sendo também potenciais
agentes terapêuticos da
obesidade27,28,29,30,31,32,33.
STRADER e cols.34 em estudo recente interpondo segmento de íleo na região do
jejuno, sem ressecção intestinal, obtêm diminuição
da ingestão e perda de peso, com elevação dos
níveis de peptídeo YY e GLP-1, possivelmente pela
maior exposição do segmento ileal a nutrientes.
Outras opções cirúrgicas
também incrementam a liberação destes
hormônios intestinais, porém, a sua ação no sentido de
causar saciedade diminuindo a velocidade de
esvaziamento gástrico em um estômago modificado, sem o antro
e o piloro, ou com uma gastroenteroanastomose,
é questionável.
A grelina, hormônio produzido principalmente no estômago, estimula a secreção
gástrica e favorece a obesidade por induzir fome e reduzir
a utilização de
gordura52,53,54. Apesar de ser demonstrado que os obesos não tem níveis
elevados de grelina, aumento significativo deste hormônio
é notado quando estes pacientes apresentam
perda significativa de peso, sendo, provavelmente,
motivo de insucesso de alguns
tratamentos55.
A gastrectomia vertical, ao reduzir o reservatório gástrico, favorece a sensação
de saciedade precoce pela distensão da
parede gástrica. Diminui, também, a sensação de
fome possivelmente pela redução dos níveis de
grelina, pois boa parte da fonte de sua produção é
removida na gastrectomia.
Na opção apresentada, não se cria
alça biliopancreática ou alça em fundo cego, e o
processo digestivo, principalmente no que se diz à
absorção de nutrientes não calóricos, é pouco
prejudicado, já que o alimento, depois de passar no estômago
e ser misturado ao suco gástrico, percorre
todo duodeno e obrigatoriamente um metro de jejuno proximal e de íleo terminal, sofrendo a ação da
bile e suco pancreático.
Nas gastroplastias com derivação gástrica
em Y de Roux e nas derivações biliopancreáticas
desvia-se o duodeno e jejuno proximal, áreas
importantes no processo digestivo e absorção de nutrientes
não calóricos.
As derivações biliopancreáticas,
Scopinaro ou Duodenal Switch, apresentam uma
alça alimentar de 200 ou 150 cm e uma alça comum
de apenas 50 ou 100 cm. Em contrapartida, a
opção apresentada mantém um canal alimentar comum
de no mínimo dois metros sem considerar a
extensão do duodeno e o intestino intermediário que
ainda mantém certa função no processo digestivo.
Os pacientes que desenvolveram leve hipoalbuminemia foram tratados com sucesso
apenas com suplementação protéica por via
oral. Possivelmente a hipoalbuminemia foi causada
não só por má-absorção, mas principalmente
pela diminuição da ingestão de alimentos
protéicos causada pelo componente restritivo da técnica
e, possivelmente, também pela inibição da fome
pela maior secreção dos hormônios intestinais e
redução da grelina.
Não houve paciente com quadro sugestivo de síndrome de dumping. É pouco provável
o surgimento deste problema, já que além
da manutenção do duodeno e bom segmento de
jejuno proximal no trânsito, preservamos o piloro e
a inervação vagal.
A enteroanastomose empregada é similar a um procedimento de Braun, que é uma opção
muito conhecida para reconstrução do trânsito
alimentar após gastrectomia ou gastroenteroanastomose.
No entanto, nesta proposta, não se realiza
uma gastroenteroanastomose. Desta forma, estenose
ou úlcera de boca anastomótica, complicação
possível em outras cirurgias bariátricas, não ocorre
nesta opção.
Em relação à ocorrência de fístula,
outra complicação temida nas diversas
cirurgias bariátricas, não ocorreu neste estudo e
pode-se prever que o risco é mínimo com esta técnica,
já que há uma anastomose única no delgado que
se mantém em andar inferior, não havendo tração
ou secção do mesentério, portanto sem possibilidade
de isquemia.
A possibilidade de fístula no
estômago também é pouco provável, já que é preservada
toda irrigação da pequena curvatura, além da
artéria gástro-epliplóica direita na região antral, e
ainda assim realiza-se reforço com sutura manual da
linha de grampeamento.
Por evitar segmento gástrico excluso,
esta opção poderia ser indicada com mais segurança
para pacientes com metaplasia gástrica, úlcera péptica
e história familiar de câncer gástrico. Além disso,
todo o duodeno está incorporado no trânsito
alimentar, não havendo área cega ou inacessível ao
exame endoscópico, possibilitando, assim,
intervenções endoscópicas na papila, se necessário. Sabemos
que a incidência de colelitíase e,
conseqüentemente, coledocolitíase é aumentada após a
cirurgia bariátrica. Caso isto ocorra, a
intervenção endoscópica da papila poderia evitar
procedimentos mais invasivos.
Uma outra vantagem desta opção seria
evitar a colocação de corpo estranho, como anel ou
banda gástrica, já que são descritas complicações
dos mesmos.
O estudo radiológico contrastado do delgado mostrou que o trânsito se processa
pelo trajeto normal, em todo delgado, e pelo trajeto
mais curto, passando pela enteroanastomose do
bypass intestinal parcial. A quantidade de fluxo
pela enteroanastomose possivelmente depende do tipo
e quantidade de alimento ingerido.
Na hipótese do trânsito intestinal
se processar totalmente pelo trajeto mais curto, ou
seja, somente pela enteroanastomose, teoricamente haveria a possibilidade das complicações
graves descritas no bypass jejuno-ileal proposto por
Payne, porém isso é pouco provável, já que o
estudo radiológico e os resultados dos exames
laboratoriais preliminares não mostram evidência
desta tendência. Da mesma forma, é pouco provável
a hipótese de haver paciente em que o
trânsito intestinal ocorra somente pelo trajeto normal,
não passando pela enteroanastomose, já que há
estudos mostrando uma tendência maior do
trânsito intestinal se processar pelo caminho mais curto.
Em caso de complicações como
disfunção hepática, perda excessiva de peso por
má-absorção ou surgimento de doenças espoliativas como
AIDS e neoplasias, o bypass intestinal parcial pode
ser desfeito facilmente num segundo tempo.
Na eventualidade da ocorrência de perda de peso insatisfatória, podemos modificar a
posição do bypass intestinal parcial ou até mesmo realizar
a fácil conversão para outra técnica, como
derivação gástrica em Y de Roux, Duodenal Switch e
bypass bilio-intestinal, sendo que nestes dois
últimos poderíamos inclusive preservar a
enteroanastomose, seccionando a alça jejunal, após a
enteroanastomose, transformando-a em alimentar no duodenal
switch e biliar no bypass
bilio-intestinal56, podendo realizar uma ressecção parcial da porção proximal desta
alça, se necessário, deixando-a com dois metros.
A gastrectomia vertical como procedimento inicial de uma proposta de cirurgia em dois
tempos para pacientes de alto risco, teria melhor
resultado se associada ao bypass intestinal parcial.
Este procedimento adicional simples não implica
em aumento significativo no tempo cirúrgico. Assim
esta técnica, independente dos seus resultados a
longo prazo, poderia ser proposta para pacientes de
alto risco.
Comparando-se a gastrectomia vertical e o bypass intestinal parcial, pode-se concluir que
o segundo procedimento apresenta menor risco,
requer menor tempo cirúrgico e prejudica menos a
função respiratória no pós-operatório, pois não atua
em andar supra-mesocólico.
Para pacientes super obesos e de alto risco cirúrgico, uma opção seria iniciar com o
bypass intestinal parcial, e, dependendo das condições
do paciente durante o ato cirúrgico, este
procedimento poderia ser realizado isoladamente, sem a
realização da gastrectomia vertical. Vale ressaltar que
atuamos desta forma em pequeno número de pacientes,
logo, não podemos concluir, ainda, sobre a eficácia
deste procedimento isolado, mas provavelmente deve contribuir para a redução do peso.
Esta nova proposta consiste na
associação de dois procedimentos simples, restritivo
e disabsortivo, de execução relativamente fácil.
O primeiro procedimento, gastrectomia vertical,
reduz a capacidade de ingestão alimentar, sem o uso
de próteses ou anastomoses estreitas e o segundo,
bypass intestinal parcial, promove redução da absorção
dos alimentos sem ressecções intestinais, mantendo
áreas importantes na absorção de nutrientes não
calóricos, como o duodeno, jejuno proximal e íleo distal,
sem criar alça cega ou segmento do tubo
digestivo totalmente desviado do trânsito
alimentar. Possivelmente, atua positivamente no
controle neuro-endócrino da fome e saciedade já
que favorece a chegada mais rápida de nutrientes
no íleo distal. Em caso de insucesso ou
complicações, existe a possibilidade de fácil conversão para
outra técnica ou, até mesmo, a reversão completa
do bypass intestinal parcial.
CONCLUSÃO
Esta nova proposta de tratamento
cirúrgico da obesidade mórbida, após seis meses,
mostrou-se eficaz na redução do excesso de peso e controle
do diabetes, com baixo índice de complicações
e nenhum óbito.
Independente dos resultados a longo prazo, poderia ser proposta para pacientes super obesos
de alto risco, como tempo inicial de tratamento cirúrgico em dois tempos, com possibilidade de
se tornar tratamento definitivo.
Para uma conclusão definitiva sobre esta proposta, ainda há necessidade de seguimento
a longo prazo, com maior número de pacientes,
e estudos mostrando seu efeito na secreção
dos hormônios intestinais que participam do
controle neuro-endócrino da fome e saciedade.
Referências Bibliográficas
1. Kopelman PG. Obesity as a medical problem.
Nature 2000; 404: 635-43.
2. Hubert HB, Feinleib M, McNamara PM, Castelli
WP. Obesity as an independent risk factor for
cardiovascular disease: a 26-year follow-up of participants in
the Framingham heart study. Circulation 1983; 67: 968-77.
3. Fisher BL, Schauer P. Medical and surgical options in
the treatment of severe obesity. Am J Surg 2002; 184:
S9-S16.
4. Byrne TK. Complications of surgery for obesity. Surg
Clin North Am 2001; 81: 1181-93
5. Maggard MA; Shugarman LR; Suttorp M; Maglione
M; Sugarman HJ; Livingston EH; Nguyen NT; Li Z;
Mojica WA; Hilton L; Rhodes S; Morton SC; Shekelle
PG. Meta-Analysis: Surgical Treatment of Obesity.
Ann Intern Med 2005; 142: 547-84.
6. Bloomberg RD; Fleishman A; Nalle JE; Herron
DM; Kini S. Nutritional Deficiencies following
Bariatric Surgery: What Have We Learned? Obes Surg 2005;
15: 145-54.
7. Blachar A, Federle MP, Pealer KM, Ikramuddin
S, Schauer PR. Gastrointestinal complications of laparoscopic Roux-en-Y gastric bypass surgery:
clinical and imaging findings. Radiology 2002; 223: 625-32.
8. Podnos YD, Jimenez JC, Wilson SE, Stevens CM,
Ngyuen NT. Complications after laparoscopic gastric bypass:
A review of 3,464 cases. Arch Surg 2003; 138: 957-61.
9. Nguyen NT, Stevens CM, Wolf BM. Incidence
and outcome of anastomotic stricture after laparoscopic
gastric bypass. J Gastrointest Surg 2003; 7: 997-1003.
10. Faintuch J; Matsuda M; Cruz MELF; Silva MM;
Teivelis MP; Garrido Jr AB ; Gama-Rodrigues JJ. Severe
Protein-Calorie Malnutrition after Bariatric Procedures.
Obes Surg 2004; 14: 175-81.
11. Nguyen NT; Huerta S; Gelfand D; Stevens CM; Jim
J. Bowel Obstruction after Laparoscopic Roux-en-Y
Gastric Bypass. Obes Surg 2004; 14: 190-6.
12. Filip JE; Mattar SG; Bowers SP; Smith CD.
Internal Hernia Formation after Laparoscopic Roux-en-Y
Gastric Bypass for Morbid Obesity. Am Surg 2002; 68: 640-3.
13. Escalona A, Pérez G, León F, Volaric C, Mellado P,
Ibáñez L, Guzmán S. Wernicke's Encephalopathy after
Roux-en-Y Gastric Bypass. Obes Surg 2004; 14: 1135-7.
14. de Csepel J, Quinn T, Pomp A, Gagner M.Conversion
to a laparoscopic biliopancreatic diversion with a
duodenal switch for failed laparoscopic adjustable silicone
gastric banding. J Laparoendosc Adv Surg Tech A 2002;
12: 237-40.
15. Suter M, Giusti V, Héraief E, Calmes JM. Band
Erosion after Laparoscopic Gastric Banding: Occurrence
and Results after Conversion to Roux-en-Y Gastric
Bypass. Obes Surg 2004; 14: 381-6.
16. Martikainen T, Pirinen E, Alhava E, et al.
Long-term results, late complications, and quality of life and a
series of adjustable banding. Obes Surg 2004;14: 648-54.
17. Chevallier JM, Zinzindohoué F, Douard R, Blanche
JP, Berta JL, Altman JJ, Cugnenc PH. Complications
after Laparoscopic Adjustable Gastric Banding for
Morbid Obesity: Experience with 1,000 Patients over 7
Years. Obes Surg 2004; 14: 407-14.
18. DeMaria EJ. Laparoscopic Adjustable Silicone
Gastric Banding: Complications. Journal of
Laparoendoscopic & Advanced Surgical Techniques 2003; 13: 271-8.
19. Scopinaro N, Gianetta E, Adami GF, Friedman
D, Traverso E, Marinari GM, et al.Biliopancreatic
diversion at eighteen years. Surgery, 1996; 119: 261-8.
20. Baltasar A, Bou R, Bengochea M, Arlandis F, Escrivá
C, Miró J, Martínez R, Pérez N. Duodenal Switch:
An Effective Therapy for Morbid Obesity -
Intermediate Results. Obes Surg 2001; 11: 54-8
21. Almogy G, Crookes PF, Anthone GJ.
Longitudinal gastrectomy as a treatment for the High-Risk
super-obese patient. Obes Surg 2004; 14: 492-7.
22. Cottam DR, S Mattar, G Bonanomi, O Danner, P
Schauer, S Holover, S Sharma, G Eid, R Ramanathan, P
Thodiyil. Laparoscopic Sleeve Gastrectomy as an initial weight
loss procedure for high risk patients with morbid obesity.
Sages 2004 abstracts S 114: 91.
23. Regan JP, Inabnet WB, Gagner M, Pomp A.
Early experience with two-stage laparoscopic Roux-en-Y
gastric bypass as an alternative in the super-super obese
patient. Obes Surg 2003; 13: 861-4.
24. Arteaga JR, Huerta S, Basa NR, Livingston EH.
Interval jejunoileal bypass reduces the morbidity and mortality
of Roux-en-Y gastric bypass in the super-obese. Am
Surg 2003; 69: 873-8.
25. Payne J, DeWind L. Surgical treatment of obesity. Am
J Surg 1969; 118: 141-7.
26. Kopelman PG; Grace C. New thoughts on
managing obesity. Gut 2004; 53: 1044-53.
27. Small CJ, Bloom SR. Gut hormones as peripheral
anti obesity targets. Curr Drug Targets CNS Neurol
Disord 2004; 3: 379-88.
28. Dhillo WS, Bloom SR, Gastrointestinal hormones
and regulation of food intake. Horm Metab Res 2004;
36: 846-51
29. King PJ. The hypothalamus and obesity. Curr
Drug Targets 2005; 6: 225-40.
30. Schwartz MW, Woods SC, Porte D jr.et al. Central
nervous system control of food intake. Nature 2000; 404: 661-71.
31. Batterham RL, Cowley MA, Small CJ, Herzog H,
Cohen MA, Dakin CL et al. Gut hormone PYY (3-36) physiologically inhibits food intake. Nature 2002;
418: 650-4.
32. Wynne K, Stanley S, Bloom S. The gut and
regulation of body weight. J Clin Endocrinol Metab. 2004 Jun;
89(6): 2576-82.
33. Small CJ, Bloom SR. Gut hormones and the control
of appetite. Trends Endocrinol Metab 2004; 15: 259-63.
34. Strader AD, Vahl TP, Jandacek RJ, Woods SC,
D'Alessio DA, Seeley RJ. Weight loss through ileal transposition
is accompanied by increased ileal hormone secretion
and synthesis in rats. Am J Physiol Endocrinol Metab
2005; 288: 447-53.
35. Layer P, Holst JJ, Grandt D, Goebell H. Ileal release
of glucagon-like peptide-1 (GLP-1). Association
with inhibition of gastric acid secretion in humans. Dig
Dis Sci 1995; 40: 1074-82.
36. Baltasar A, Serra C, Pérez N, Bou R, Bengochea
M. Clinical Hepatic Impairment after the Duodenal
Switch. Obes Surg 2004; 14: 1-7.
37. Castillo J, Fábrega E, Escalante CF et al.
Liver transplantation in a case of steatohepatitis and
subacute hepatic failure after biliopancreatic diversion for
morbid obesity. Obes Surg 2001; 11: 640-2.
38. Grimm IS, Schindler W, Haluszka O. Steatohepatitis
and fatal hepatic failure after biliopancreatic diversion. Am
J Gastroenterol 1992; 87: 775-9.
39. Frandsen J, Pedersen SB, Richelsen B. Long term
follow up of patients who underwent jejunoileal bypass
for morbid obesity. Eur J Surg 1998; 164: 281-6.
40. Vage V, Solhaug JH, Berstad A, Svanes K, Viste
A. Jejunoileal bypass in the treatment of morbid obesity:
a 25-year follow-up study of 36 patients. Obes Surg
2002; 12: 312-8.
41. Souto KEP; Meubhardt NG; Stein AT. Evaluation
of Quality of Life and Metabolic Improvement
after Jejunoileal Bypass in a Community of Low Socioeconomic Status. Obes Surg 2004; 14: 823-8.
42. Naslund E, Gryback P, Hellstrom PM, Jacobsson H,
Holst JJ, Theodorsson E, Backman L.
Gastrointestinal hormones and gastric emptying 20 years after
jejunoileal bypass for massive obesity. Int J Obes Relat Metab
Disord 1997; 21: 387-92.
43. Santoro S, Velhote MCP, Malzoni CE, Mechenas
ASG, Strassmann V, Scheinberg M. Digestive adaptation:
A new surgical proposal to treat obesity based on
physiology and evolution. Einstein 2003; 1: 99-104.
44. Santoro S, Velhote MCP, Malzoni CE, Mechenas
ASG, Damiani D, Maksoud JG. Digestive Adaptation
with Intestinal Reserve: A New Surgical Proposal for
Morbid Obesity. Rev Bras Videocir 2004; 2: 130-8.
45. Turton MD, O'Shea D, Gunn I, Beak SA, Edwards
CM, Meeran K, et al. A role of glucagon-like peptide-1 in
the central regulation of feeding. Nature 1996; 379: 69-72.
46. Lam NT, Kieffer TJ. The multifaceted potential
of glucagon-like peptide-1 as a therapeutic agent.
Minerva Endocrinol 2002; 27: 79-93.
47. Egan JM, Meneilly GS, Habener JF, Elahi D.
Glucagon-like Peptide-1 augments insulin-mediated glucose
uptake in the obese state. J Clin Endocrinol Metab 2002;
87: 3768-73.
48. Small CJ, Bloom SR. The therapeutic potential of
gut hormone peptide YY3-36 in the treatment of
obesity. Expert Opin Investig Drugs 2005; 14: 647-53.
49. McGowan BM, Bloom SR. Peptide YY and
appetite control. Curr Opin Pharmacol 2004; 4: 583-8.
50. Renshaw D, Batterham RL. Peptide YY: a
potential therapy for obesity. Curr Drug Targets 2005; 6: 171-9.
51. Cohen MA, Ellis SM, Le Roux CW, Batterham RL,
Park A, Patterson M, et al. Oxyntomodulin
Suppresses Appetite and Reduces Food Intake in Humans. J
Clin Endocrinol Metab 2003; 88: 4696-701.
52. Muccioli G, Tschop M, Papotti M, Deghenghi R,
Heiman M, Ghigo E. Neuroendocrine and peripheral activities
of ghrelin: implications in metabolism and obesity. Eur
J Pharmacol 2002; 440: 235-54.
53. Pinkney J, Williams G. Ghrelin gets hungry. Lancet
2002; 359: 1360-1.
54. Kojima M, Kangawa K. Ghrelin: structure and
function. Physiol Rev 2005; 85: 495-522.
55. Cummings DE, Weigle DS, Frayo RS et al. Plasma
ghrelin levels after diet-induced weight loss or gastric
bypass surgery. N Engl J Med 2002; 346: 1623-30.
56. Bornan L, Domellof L. Biliary-intestinal bypass in
the treatment of obesity: Long term follow up. Eur J
Surg 1998; 164: 943-49.
ENDEREÇO PARA CORRESPONDÊNCIA
SILVIO LUIS DA SILVEIRA LEMOS
Rua Eduardo Santos Pereira 85
Campo Grande - MS
CEP 79005-250
E-mail: silviolemos@hotmail.com
